Vitamine D: De ontbrekende schakel in de osseointegratie
Het verlies van een tandimplantaat wordt zelden in verband gebracht met onderliggende metabolische en/of systeem deficiënties van de patiënt. Recente biomedische studies hebben de aandacht getrokken op het feit dat vitamine D deficiëntie en verhoogde cholesterol serumconcentraties een beslissende rol zouden kunnen spelen in vroegtijdig verlies van tandimplantaten.
Desalniettemin is de invloed van deze factoren voor discussie vatbaar. Deze studie overloopt hoe deze twee metabolische defecten een invloed kunnen hebben op de botvorming en de immuunrespons. Verder beschrijft het enkele klinische gevallen waar het verband gelegd kan worden.
Biochemische rol van vitamine D en cholesterol in de botvorming
Vitamine D heeft een directe invloed op het botmetabolisme daar het de osteoclast activiteit stimuleert en de extracellulaire proteïnematrixproductie van de osteoblasten verhoogt. Op die manier promoot het de botremodelatie. Vitamine D is ook verantwoordelijk voor de regulering van de intestinale absorptie en renale reabsorptie van Calcium, wat hypokaliaemie voorkomt en het niveau van serum calcium op normale niveaus houdt. Om deze reden is vitamine D deficiëntie direct gerelateerd aan osteoporose en andere botaandoeningen. (Gilaberte et al., 2011 and Choukroun et al., 2014). Een andere functie van vitamine D vindt zijn oorsprong in het vermogen ervan de immuunrespons te moduleren door T-cel proliferatie, cytokine afscheiding en cel cyclus voortschrijding te inhiberen.
Aan de andere kant hebben verschillende studies aangetoond dat hoge cholesterolniveaus een invloed hebben op het botmetabolisme door de osteoblastactiviteit te inhiberen, de osteoclast differentiatie en activiteit te verhogen en op die manier het botremodelleringsproces beïnvloeden en de botmassa doen afnemen. (Luegmayr et al., 2004). In het bijzonder vermindert slecht cholesterol (low-density lipoproteïne, LDL), in zijn geoxideerde vorm, alkaline fosfatase activiteit en zo het mineralisatie proces. Het induceert ook osteoblast apoptose (Hirasawa et al, 2007 and Klein et al, 2003). Dit effect kan gecompenseerd worden door high-density lipoprotein (HDL) cholesterol daar het de oxidatie van LDL verhindert en LDL-gemedieerde apoptose belemmert (Navab et al, 2004 and Jiang et al, 2006).
Mogelijke oorzaken van vitamine D deficiëntie en hoge cholesterol niveaus
Vitamine D is gekend als de zonneschijn vitamine. Het wordt nog altijd een vitamine genoemd (een organische substantie die buiten het lichaam vergaard wordt, essentieel voor de vitale functies van het lichaam) uit traditie, maar is eigenlijk een hormonaal complex hetwelke voornamelijk op endogene basis gesynthetiseerd wordt. (Gilaberte et al. 2011 Rodriguez García et al., 2009.).
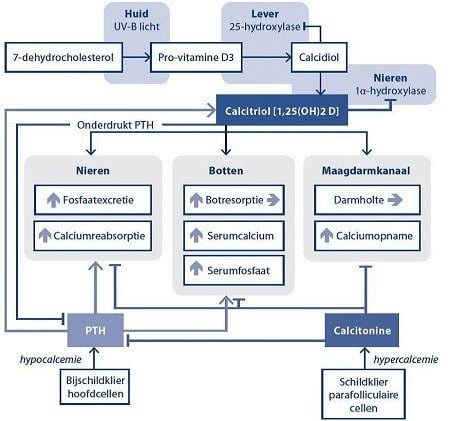
De biosynthese van Vitamine D begint in de lever waar cholesterolmoleculen omgevormd worden tot 7 dehydrocholesterol, ook bekend als provitamine D3 want wanneer dit de cellen van de huid bereikt, wordt het omgezet in previtamine D3 in een reactie gekatalyseerd door UVB bestraling van de zon. Previtamine D3 ondergaat dan een spontane thermische isomerisatiereactie en wordt omgezet in vitamine D3. Deze substantie vertoont geen enkele metabolische activiteit op zichzelf. Het moet, gebonden aan de vitamine D transport proteïne cofactor (vitamin D-binding protein, DBP) door de bloedstroom reizen tot het terugkeert naar de lever. In de lever wordt vitamine D3 gehydroxyleerd volgens een serie van enzymatische reacties tot 25hydroxyvitamine D3, Ook bekend als 25(OH)D3 of calcidiol. Op zijn beurt wordt dit dan in de nieren gehydroxyleerd in zijn meest actieve vorm, 1,25dihydroxyvitamin D3 of 1,25(OH)2D3 (calcitriol). De enzymen betrokken in deze bio synthetische reacties worden gereguleerd door het metabolisme van Fosfor, Calcium, parathyreoïd hormoon (PTH) en magnesium. (Rodriguez García et al., 2009 and Gilaberte et al., 2011) (Fig. 1).
Fig. 1: Synthetic route of vitamin D production and its metabolites
Met dank aan Stichting orthokennis
Gilaberte et al. (2011) suggereerde dat er vijf factoren bestaan die de endogene synthese van het vitamine D hormoon beïnvloeden:
- cyclus van dagelijkse blootstelling aan de zon
- jaarlijkse schommelingen van de incidentie van zonnestraling
- latitude
- huid fototype
- omgevingsfactoren, ozonlaag
Verschillende studies hebben een globale vitamine D deficiëntie aangetoond (Valverde and Gómez, 2014) omwille van de slechte voedingsgewoonten van bijna heel de wereldbevolking, een gebrek van exogene vitamine D en leefgewoonten die maken dat we meer tijd binnenshuis doorbrengen, op die manier mindere blootstelling aan zonlicht met zich meebrengende. In het verleden ging een vitamine D deficiëntie gepaard met botaandoeningen zoals Rickets, osteomalacie en osteoporose. Heden ten dage blijkt vitamine D een rol te spelen in verschillende aandoeningen in praktisch elke medische discipline: oncologische processen, metabolische syndromen, infecties, auto immuun aandoeningen, metabolische en neurologische processen en zelfs veralgemeende pijn. (Gilaberte et al., 2011).
Cholesterol wordt vervoerd in het bloed plasma, voornamelijk als cholesteryl esters gecombineerd met twee types van lipoproteïnes, gekend als:
- goed cholesterol, HDL (high-density lipoprotein); en
- slecht cholesterol, LDL (low-density lipoprotein).
Indien de concentratie van beide lipoproteïnes niet meer in balans is, leidt dit tot een aandoening genaamd dyslipidaemia wat gepaard gaat met ziektes zoals diabetes, hypothyroïdie, pathologische obesitas enz. (Goldberg, Botet et al, 2012). Verder hebben verscheidene studies aangetoond dat er een verband bestaat tussen dyslipidaemia en botmetabolisme (Yezerska et al, 2011, Choukroun et al, 2014). Zulke veranderingen in cholesterol concentraties kunnen het gevolg zijn van genetische factoren.
Desalniettemin is de oorzaak van dyslipidaemia in de ontwikkelde landen het gevolg van een sedentaire levensstijl en een overconsumptie van verzadigde vetten, cholesterol en transvetten (voornamelijk in bereide gerechten) (Goldberg, —-).
Oplossingen, waar halen we onze vitamine D, bronnen, metabolisme
Ondanks een zekere controverse omtrent ideale vitamine D plasma niveaus, aanvaarden de meeste experten een deficiëntie een niveau onder 20 ng/mL (50 nmol/L), een tekort indien 20–29 ng/ml (50–74 nmol/L) en voldoende indien meer dan 30 ng/ml (75 nmol/L) (IOM, 2011).
Onvoldoende voeding betekent dat het lichaam niet genoeg vitamine D uit exogene bron inneemt. De aangeraden minimum inname van vitamine D om een deficiëntie te vermijden in de gehele bevolking is 600 IU per dag voor personen over de 70 jaar en 800 IU voor diegenen onder de 70 jaar oud. Personen gevoelig voor vitamine D deficiëntie dienen deze dosis te verhogen tot minstens 50%, terwijl zwangere vrouwen of moeders die borstvoeding geven 150% meer dan normaal zouden moeten nemen. (Pascual en Torrejón, 2012).
Aan de ene kant is de hoeveelheid vitamine D in elk ingrediënt belangrijk, aan de andere kant vermindert bijvoorbeeld door het bakken ervan de hoeveelheid tot 50%. terwijl een ingrediënt grillen geen invloed blijkt te hebben. (Misra et al.,2008).
Ondanks het bovenvermelde, is de hoofdbron van vitamine D voor het lichaam nog altijd biosynthese van endogeen gesynthetiseerd materiaal. Vele studies geven de schuld van de deficiëntie nog altijd aan het gebrek aan het blootstellen aan zonlicht en een systematisch gebruik van beschermende zonnecrèmes. (Pascual and Torrejón, 2012; Misra et al., 2008 and Rodriguez-Dehli et al., 2015). De breedtegraad waar men zich blootstelt aan de zon en de tijd van het jaar kunnen ook een rol spelen in de hoeveelheid opgenomen UVB straling. Dit moet dus ook in aanmerking genomen worden bij een berekening hoeveel zonnebelichting er dagelijks nodig is.
Wanneer de zon op zijn hoogste punt staat, is de verhouding UVB/UV maximaal. Het is tussen 10 a.m. en 3 p.m. dat er genoeg UVB fotonen de aarde bereiken om genoeg cutane vitamine D productie te verzekeren, dit zowel tijdens de lente, zomer en herfst. (Misra et al, 2008).
Het huidtype is ook heel belangrijk. Mensen met een donker huidtype blokkeren meer de inkomende UVB stralen en kunnen dus minder snel met de zelfde stralingsdosis dezelfde hoeveelheid vitamine D aanmaken dan mensen met een bleker huidtype.
Vitamine D deficiëntie in Spanje, Europa en de rest van de wereld
Volgens een overzicht gepubliceerd door Valverde en Gómez (2014), kunnen we stellen dat er wereldwijd een epidemie van milde tot erge vitamine D deficiëntie is en dit bij de helft van de wereldbevolking gespreid over kinderen, adolescenten, volwassenen, postmenopauzale vrouwen en ouderen. Globale bevolkingscijfers geven serumniveaus van 88% onder de 30 ng/ml (tekort), 37% had gemiddelde waarden onder 20 ng/ml (zwaar tekort) en 7% had gemiddelde waarden minder dan 10 ng/ml (heel zwaar tekort).
De situatie in Spanje is niet verschillend. Ondanks het zonnige klimaat en het vermoeden dat er daardoor geen tekort aan vitamine d bij de lokale bevolking zou zijn, vindt men gelijkaardige serumniveaus als hierboven vermeld, erger nog, men vindt gemiddelde waarden lager dan in centraal Europa en Scandinavië.
Een mogelijke verklaring voor deze paradox geobserveerd door Valverde en Gómez (2014), die Spanje deelt met andere landen rond de middellandse zee vindt zijn verklaring in het vitamine D-arme dieet van de lokale bevolking. Het gebrek aan vitamine D intake wordt niet gecompenseerd door de cutane aanmaak ervan. Het Spaanse vasteland ligt boven de 36e noordelijke breedtegraad, waar het moeilijk is tijdens de lente en winter cutaan vitamine D aan te maken, vooral daar het merendeel van de Spaanse bevolking een donkere huiskleur heeft, wat de vitamine D synthese extra bemoeilijkt. De studie uitgevoerd merkt op dat bij deze bevolking de vitamine D deficiëntie zich uit bij het kind, en levenslang voortduurt door hogervermelde factoren.
Klinische gevallen
Ik heb jaren gewerkt in Asturië, noorden van Spanje en ook in België. Ik plaats dentale implantaten waarbij er altijd gewerkt wordt volgens met steriliteit protocol. Er worden altijd hetzelfde merk implantaten gebruikt. (Tri, Zürich, Zwitserland).
In beide landen had ik altijd gelijkaardige succespercentages (ongeveer 97% het eerste jaar na ingreep).
De laatste 5 jaren ondervonden we een stijging van vroegtijdig verlies van implantaten na ingreep, dit zonder een mogelijke verklaring op het eerste zicht. De standaardprocedure bestond erin deze met nieuwe implantaten opnieuw te plaatsen, dit werd in garantie gedaan. In de meeste gevallen was er daarna een goede integratie, maar soms herhaalde zich het probleem.
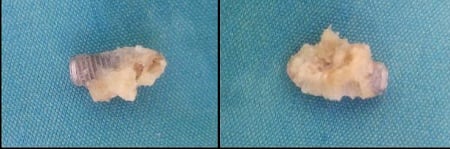
Om zeker te zijn werd onze sterilisatieprocedure nagekeken en pasten we onze implantprotocollen aan (o.a. antibioticum inname vóór de ingreep) om het risico op vroegtijdig verlies o.a. door infectie zoveel mogelijk te beperken. Desondanks vond er bij een klein percentage geen integratie plaats en werd het tandimplantaat zonder pijn of zwelling uitgestoten. In een enkel geval kwam er zelfs een botsekwester mee met het implantaat geïntegreerd in het bot (Fig. 2 en 3).
Fig. 2 en 3. Implantaat en botsekwester positie 46.
Uiteindelijk beslisten we bij deze patiënten een bloedonderzoek te laten uitvoeren. 100% had vitamine D serumniveaus lager dan 30 ng/ml (in totaal 8 patiënten met vitamine D serumniveau gaande van 9,7 tot 28,7 ng/ml) en cholesterol niveau hoger dan 220 mg/dL (tussen 228 en 284 mg/dL).
Vooropgesteld protocol
Momenteel zitten we in een situatie waarin we niet kunnen verklaren waarom een implantaat na plaatsing niet geïntegreerd is. Tegenover onze patiënten kunnen we geen één duidende verklaring geven.
Aan de andere kant worden we als chirurg geacht een garantie op ons werk te geven, de verdelers van de tandimplantaten geven ook garantie op hun implantaten maar eenieder van ons, practici, beseft dat we deze niet-integraties moeten trachten te minimaliseren, dit uit economische overwegingen maar vooral om de geloofwaardigheid van onze behandelingen in stand te houden.
De meest zekere manier om ons te verzekeren van een correcte botactiviteit zou als protocol inhouden eerst een bloedonderzoek te laten uitvoeren vooraleer een implantatie of botreconstructie uit te voeren om het vitamine D en cholesterolniveau te bepalen. Indien dit niet binnen de waarde zou vallen, de nodige supplementen of dieetaanpassingen aan te raden en na 4 maanden ongeveer een nieuwe bloedanalyse uit te laten voeren. Indien beide waarden binnen de normen zouden vallen, pas dan de ingreep uit te voeren, zoniet uit te stellen, verder te gaan met de supplementen en eventueel andere cholesterolverlagende medicatie tot we deze parameters onder controle hebben.
De realiteit is voorlopig anders. Omdat er nog geen één duidend verband bestaat en er geen consensus is op dit vlak, bestaat er nog geen verplichting tot dergelijk bloedonderzoek. Ik raad aan al mijn patiënten aan preventief vitamine D supplementen te nemen en op hun dieet te letten. Indien er na ingreep toch geen primaire integratie van het implantaat is, schakel ik over naar het eerste protocol en laat de bloedanalyse uitvoeren om zo uitsluitsel te krijgen. Conclusie
Aangezien het nog niet duidelijk is waarom er in sommige gevallen een tandheelkundig implantaat niet integreert en spontaan zijn aanhechting verliest, is het moeilijk een duidelijk protocol op te stellen hoe dit te vermijden. Wat wel duidelijk is dat al de patiënten bij wie er geen osseointegratie optrad een tekort aan vitamine D en een teveel aan cholesterol hadden. Of dit de hoofdoorzaak is valt nog uit te wijzen. Het is wel aan te raden een Multi center onderzoek op te starten gecombineerd met een breedschalig statistisch onderzoek om uit te wijzen welke de oorzakelijke factoren zijn bij prematuur verlies van tandimplantaten. De drempelwaarde van serum vitamine D om een correcte botvorming te bekomen zal ook nog moeten bepaald worden. In tussentijd duiden al de studies op het belang van vitamine D als regulerend hormoon in het proces van botmetabolisme. Het is zeker geen overbodige luxe de desbetreffende parameters binnen de normen te houden voor een goede osseointegratie.
Door:
Dirk Neefs, MSD | tandarts, Vrije Universiteit Brussels, 1987 | D.E.S. oral rehabilitation using dental implants, Luik, 1995 | TEDx speaker | praktijk in Antwerpen, Belgium.
Contact email: info@dirkneefs.com
Pablo García González, Licenciaat in biologische wetenschappen, Universidad Nacional de Mar del Plata (Argentina) | Bioloog.
References
Misra M., D. Pacaud, A. Petryk, P. F. Collett-Solberg and M. Kappy. 2008. Deficiencia de vitamina D en los niños y su tratamiento: revisión del conocimiento y las recomendaciones actuales. Rev. Pediatrics (Ed Esp) 2008;66:86-106
Pero a fin de todo esto siempre depende de los criterios de la revista en que se desea publicarlo.
Valverde, C. N. and J. M. Q. Gomez. 2014. Deficiencia de vitamina D en España ¿mito o realidad?. Rev Osteoporos Metab Miner 2014 6; (Supl 1): S5-10.
Institute of Medicine (IOM). Dietary Reference Intakes for Calcium and Vitamin D. Washington, DC: National Academies Press, 2011 en Rodríguez-Dehli A. C., I. R. Galán, A. Fernández-Somoano, E. M. Navarrete-Muñoz, M. Espada, J. Vioque and A. Tardón. 2015. Prevalencia de deficiencia e insuficiencia de vitamina D y factores asociados en mujeres embarazadas del norte de España. Rev. Nutr. Hosp. 2015; 31:1633-1640.
Hirasawa H, Tanaka S, Sakai A, et al. ApoE gene deficiency enhances the reduction of bone formation induced by a high-fat diet through the stimulation of p53-mediated apoptosis in osteoblastic cells. Bone Miner Res. 2007; 22:1020–1030
Klein BY, Rojansky N, Ben-Yehuda A, Abou-Atta I, Abedat S, Friedman G. Cell death in cultured human Saos2 osteoblasts exposed to low-density lipoprotein. Cell Biochem. 2003;90:42–58.
Navab M, Ananthramaiah GM, Reddy ST, et al. The oxidation hypothesis of atherogenesis: the role of oxidized phospholipids and HDL. Lipid Res. 2004;45:993–1007
Jiang P, Yan PK, Chen JX, et al. High density lipoprotein 3 inhibits oxidized low density lipoprotein-induced apoptosis via promoting cholesterol efflux in RAW264.7 cells. Acta Pharmacol Sin. 2006;27:151–157
Luegmayr E, Glantschnig H, Wesolowski GA, et al. Osteoclast formation, survival and morphology are highly dependent on exogenous cholesterol/lipoproteins. Cell Death Differ. 2004; 11(suppl 1):S108–S118.
Nelson, D. L., A. L. Lehninger, M. M.Cox and C. M. Cuchillo Foix. 2001. Lehninger principios de bioquímica (3a ed.). Barcelona: Omega.
Gilaberte Y., J. Aguilera, J.M. Carrascosa, F.L. Figueroa, J. Romaní de Gabriel and E. Nagore. 2011. La vitamina D: evidencias y controversias. Actas Dermosifiliogr 2011; 102:572-88 – Vol. 102 Núm.8
Rodríguez García, M., C. Gómez Alonso, J. B. Cannata Andía, E. Martínez Morillo and E. Gómez Huertas. 2009. Suficiencia e insuficiencia de vitamina D: efecto de la administración de cacidiol sobre la PTH en pacientes con trasplante renal. NefroPlus. Vol.2: 18-24.
Yezerska I., J.L. Hernández Hernández, J.M. Olmos Martínez and J. González Macías. 2011. Dislipemia y metabolismo óseo. ¿Un vínculo común de la osteoporosis y la aterosclerosis? Rev Osteoporos Metab Miner 2011 3;1:41-50
Choukroun J., G. Khoury, F. Khoury, P. Russe, T. Testori, Y. Komiyama, G. Sammartino, P. Palacci, M. Tunali y E. Choukroun. Two Neglected Biologic Risk Factors in Bone Grafting and Implantology: High Low-Density Lipoprotein Cholesterol and Low Serum Vitamin D. Journal of Oral Implantology. 2014;40(1):110-114.
Botet, J. P., D. Benaiges and A. Pedragosa. 2012. Dislipidemia diabética, macro y microangiopatía. 2012. Rev. Clínica e Investigación en Arteriosclerosis. Vol. 24, Pp.: 299-305.
Calle Pascual, A. L., and Torrejón, M. J. 2012. La vitamina D y sus efectos “no clásicos”. Revista Española de Salud Pública, 86(5), 453-459.