Niet-chirurgische parodontale therapie: Factoren die bepalend zijn voor het succes
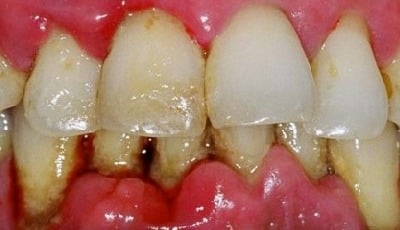
Parodontitis wordt ook wel een complexe ziekte genoemd omdat er niet één enkele oorzaak voor is. We weten echter dat de klinische behandeling van parodontitis heel succesvol is als we de therapie richten op de bestrijding en het onder controle brengen van de mondbacteriën. Welke factoren zijn bepalend voor dit succes?
Omdat er voor parodontitis niet één enkele oorzaak is, is er ook geen enkele bacterie in de subgingivale biofilm primair of alleen de oorzaak van de parodontale afbraak. Wat we wel zeker weten is dat de parodontale ontsteking veroorzaakt wordt door de bacteriën, dat is experimenteel zeer overtuigend aan te tonen voor zowel gingivitis als peri-implantaire mucositis. Echter hoe nu precies de overgang optreedt van deze marginale parodontale ontsteking naar parodontitis waarbij verlies van het parodontale ligament en het alveolaire kaakbot optreedt, is tot op de dag van vandaag onduidelijk.
Desondanks weten we dat de klinische behandeling van parodontitis heel succesvol is als we de therapie richten op de bestrijding en het onder controle brengen van de mondbacteriën. Dat wil zeggen als een grondige professionele supra- en subgingivale gebitsreiniging wordt uitgevoerd in combinatie met het inzetten van een goede plaquebeheersing door de patiënt. Echter voor een geslaagde uitkomst van deze therapie gelden een paar cruciale randvoorwaarden, alle met een biologische grondslag. Als de behandelaar deze factoren onderkent en daarnaar handelt is iedereen in staat om parodontitispatiënten succesvol te behandelen. In de meeste gevallen volstaat mechanische therapie, maar soms is ondersteuning met systemische antibacteriële middelen noodzakelijk. Daarnaast kunnen lifestyle-veranderingen ingezet worden om de microbiële status in balans te brengen.
Voorwaarden parodontale therapie
- Motivatie is voorwaardelijk voor het volgen van het paroprotocol
- Patiënt ziet het belang in en heeft vertrouwen in de verandering
- Patiënt is zelf verantwoordelijk en zelf oplossend
- Patiënt kiest eigen weg vanuit intrinsieke motivatie
- Behandelaar geeft deskundige begeleiding
- Behandelaar werkt samen op basis van gelijkwaardigheid
Motiveren patiënt
De Baderstenstudies hebben laten zien dat het allereerst motiveren en instrueren van de patiënt heel goed werkt; zij voorkwamen namelijk daarmee de rekolonisatie van de (sterk) verdiepte pockets direct na afloop van de subgingivale scaling. Voor de parodontale genezing is het van cruciaal belang dat tijdens de herstelperiode voorkómen wordt dat het subgingivale milieu opnieuw bevolkt wordt met paropathogenen.
Uit studies is gebleken dat als er niks gedaan wordt aan het motiveren van patiënten voor het ontwikkelen van een goede plaquebeheersing, de behandeling veel minder aanslaat. In deze studies is aangetoond dat de rekolonisatie van sterk verdiepte pockets binnen 6 tot 8 weken optreedt na diep subgingivale scaling indien er gen supragingivale plaquecontrole plaatsvindt. De zogen. 6-weekse controle na afloop van de niet-chirurgische parodontale behandeling is van deze studies afgeleid. Hierbij wordt door het controleren en bijsturen van de mondhygiëne en het reinigen van het gebit geïnvesteerd in de verdere parodontale genezing.
Een ander voordeel van het vooraf motiveren en instrueren van patiënten voor een goede plaquebeheersing is dat er binnen een paar weken reductie van de marginale gingiva optreedt. Hierdoor is de curatieve therapie effectiever en efficiënter, omdat het aanwezige subgingivale tandsteen zichtbaar wordt voor de behandelaar. Afhankelijk van de mate van marginale ontsteking, de pocketdiepte en het type hulpmiddel dat geadviseerd wordt voor de interdentale reiniging, kan er een reductie van maar liefst 2 mm en zelfs meer optreden.
Daarom stelt Fokkema dan ook voor om voorafgaande aan de curatieve therapie en het starten van het paroprotocol, allereerst te beginnen met preventie! Deze suggestie is ook opgenomen in het nieuwe paroprotocol.
Paroprotocol of preventietraject
Bovenstaande betekent dan ook dat je niet met iedereen die (sterk) verdiepte pockets heeft het paroprotocol hoeft in te gaan; het is veel doeltreffender om eerst een patiënt te motiveren in het veranderen van zijn mondhygiënische (en life style) gedrag dan het gebit ofwel de pockets te reinigen. Daarnaast zou een patiënt met een incidenteel probleem ook het paroprotocol niet in moeten gaan om onnodige kosten en overbehandeling te voorkomen. In het nieuwe protocol is verder opgenomen dat bij lokale problemen geanalyseerd dient te worden of het wel een echt paroprobleem is en als dit niet het geval blijkt te zijn kan er volstaan worden met het volgen van het preventietraject middels M-codes.
Reinigen diep subgingivale worteloppervlakken
Uit de Baderstenstudies is verder gebleken dat de behandelaars gemiddeld 7 minuten per gebitselement bezig waren met het reinigen van sterk verdiepte pockets. Dit betekent zoals doorgaans gebruikelijk is binnen de parodontologie dat voor een initiële behandeling waarbij sprake is van gegeneraliseerd sterk verdiepte pockets per kwadrant, ėėn uur wordt gehanteerd. Het is met andere woorden heel belangrijk voldoende tijd te plannen voor het reinigen van diep subgingivale worteloppervlakken om een doeltreffend resultaat te kunnen bereiken.
Verschil tussen ultrasone- en handinstrumenten
Daarnaast is in de Baderstenstudies onderzocht of er een verschil is tussen ultrasone- en handinstrumenten bij de subgingivale reiniging van sterk verdiepte pockets. De parodontale verbeteringen blijken geheel vergelijkbaar te zijn en de reiniging van de diep subgingivale oppervlakken is hetzelfde. Echter omdat men in die tijd nog te hard sondeerde weten we niet zeker of de mate van pocketdieptereductie voor handinstrumenten en ultrasone apparatuur vergelijkbaar is. Namelijk of er een verschil is tussen de mate van epitheliale aanhechting tussen beide behandelmethodes. De Baderstenstudies hebben uiteindelijk enkel aangetoond dat het herstel van de bindweefselaanhechting op de bodem van de pocket hetzelfde is voor hand en ultrasone instrumenten. Het is uit andere studies wel gebleken dat na ultrasone reiniging relatief ruwere worteloppervlakten worden nagelaten maar het is nog onduidelijk of dit gunstig of juist ongunstig is voor de epitheliale aanhechting. Ultrasoon heeft echter wel meerdere voordelen zoals minder fysieke belasting, een beter werkveldoverzicht en dat het gemakkelijker hanteerbaar is.
Furcatieproblemen
Als er sprake is van furcatieproblemen dan blijkt uit onderzoek dat de parodontale therapie minder goed aanslaat en chirurgie vaak noodzakelijk is. Echter chirurgie is lang niet in al dit soort gevallen nodig. Voor enkelwortelige elementen of anatomisch gladde vlakken van meerwortelige elementen geldt dat vaak de niet-chirurgische therapie afdoende is.
Als de motivatie van de patiënt daarentegen erg hoog is hoeft chirurgie niet nodig te zijn bij furcatieproblemen.
Dr. Schelte Fokkema laat dit zien aan de hand van een casus waarbij zelfs reductie van sterk toegankelijke en doorgankelijke furcatiegradaties optrad en er een stabiele situatie werd verkregen.
Effect van een antibioticumkuur bij parodontitis?
Fokkema zet verder meerdere kanttekeningen bij studies die onderzoek doen naar het effect van een antibioticumkuur bij parodontitis. Statistische analyse van klinische data is veelal dubieus en klinisch niet relevant ofwel ontoepasbaar, omdat er in het algemeen gemiddelde pocketdieptes worden gepresenteerd. Als clinicus wil je weten of persisterende sterk verdiepte pockets baat hebben bij een aanvullende antibioticumkuur en hiervoor is het zinvoller om in studies per pocketdiepte het effect te tonen. Daarnaast wisselt de kwaliteit van de niet-chirurgische parodontale behandeling sterk, waardoor onduidelijk is of de reductie van de pocketdiepte het effect is van de antibioticumkuur of de supra- en subgingivale reiniging. Verder zijn er weinig lange termijn evaluaties gepubliceerd en zijn de patiëntengroepen vaak onvoldoende vergelijkbaar, waardoor uiteindelijk appels met peren worden vergeleken.
Echter als patiënten daadwerkelijk gemotiveerd zijn in het ontwikkelen en het handhaven van een goede plaquebeheersing en er een grondige reiniging plaats vindt van de diep subgingivale worteloppervlakken waarvoor voldoende tijd is genomen, dan heeft Metronidazol als monotherapie geen additioneel effect is gebleken uit onderzoek.
Of de combikuur, de gelijktijdige toediening van Amoxicilline en Metronidazol die beide driemaal daags worden ingenomen gedurende een week, hetzelfde effect heeft is nog onvoldoende bekend. In het algemeen zorgt de combikuur gemiddeld voor 0,5 mm meer aanhechtingswinst ten opzichte van de groep zonder de kuur. Echter voor een patiënt met multipele persisterende sterk verdiepte pockets na afloop van de parodontale therapie is een dergelijke beperkte en klinisch irrelevante reductie onvoldoende doeltreffend en wordt klinisch nog steeds geen stabiele en controleerbare situatie bereikt.
Vanwege het ontbreken van voldoende bewijs voor de oorzakelijke factoren voor persisterende verdiepte pockets na de behandeling is er geen duidelijke indicatie voor een combikuur te stellen enkel dan op basis van klinische en daarmee empirische afwegingen. Echter indien het resultaat van de therapie tegenvalt, dan dient altijd eerst de bijdrage van de mondhygiëne en die van de curatie ontsloten te worden. Helaas zijn deze twee zaken klinisch moeilijk te analyseren aangezien de aanwezigheid van supragingivale plaque een momentopname is en de subgingivale worteloppervlakken met het oog niet te inspecteren zijn.
De vraag is of alternatieve vormen van parodontale therapie de oplossing zijn, zoals
- Laser voor het verwijderen van verkalkte en onverkalkte bacteriën
- Fototherapie voor het doden van bacteriën
- Airflow om onverkalkte bacteriën te verwijderen
- 24-12 uurs behandeling om de immuunrespons te verhogen
- Lokale antibiotica of antiseptica om bacteriën te doden of in groei te remmen
- Probiotica om invloed uit te oefenen op de biofilmsamenstelling
- Voeding en voedingssupplementen die invloed op het immuunsysteem en celfuncties hebben.
Tot op heden blijkt er geen enkele therapie superieur te zijn boven een goede plaquebeheersing en een professionele scaling om de supra- en subgingivale biofilm te beheersen en daarmee parodontale genezing te bewerkstelligen. Daarom is het inzetten op gedragsverandering en een gezonde lifestyle de enige oplossing, omdat hiermee de minste kans op rekolonisatie aanwezig is en daarmee de terugkeer van parodontale ontsteking.
Omdat het voorkomen van rekolonisatie van mondbacteriën van essentieel belang is, is het slagen van de parodontale behandeling een kwestie van teamwork, waarbij ieder lid van het tandheelkundige team, van balieassistent, preventieassistent tot mondhygiënist en tandarts, een taak heeft en waarvoor één en dezelfde visie noodzakelijk is om succesvolle uitkomsten van de therapie te verkrijgen.
Conclusie: “supragingivale reiniging door de patiënt zelf is de belangrijkste factor voor een succesvol resultaat.”
Dr. Schelte Fokkema is tandarts-parodontoloog, maar ook mondhygiënist en is in 2002 gepromoveerd op het gebied van de immunopathogenese van parodontitis. Al ruim 20 jaar voert hij een verwijspraktijk voor parodontologie in Den Bosch en coacht hij mondzorgprofessionals op het gebied van de klinische parodontologie. Hij heeft een scholingsreeks van acht dagcursussen ontwikkeld die vallen onder NVM-educatie mondhygiënisten. Schelte heeft jarenlang gedoceerd bij de opleidingen Mondzorgkunde en is verantwoordelijk voor de in 2014 geaccrediteerde post-HBO opleiding ‘Leergang Parodontologie’. Hij is auteur van diverse wetenschappelijke publicaties in de (inter)nationale literatuur, heeft beleidsnota’s opgesteld en heeft regelmatig zitting (gehad) in commissies, adviescolleges en besturen.
Verslag voor dental INFO door Joanne de Roos, tandarts, van de lezing van dr. Schelte Fokkema tijdens het congres Paro2019 van Bureau Kalker.