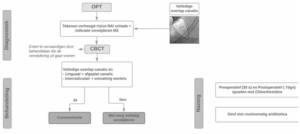
Voor het uitvoeren van chirurgische verrichtingen moet de tandarts, naast het hebben van de benodigde vakkennis en manuele vaardigheden, aan tal van randvoorwaarden voldoen om op verantwoorde wijze een patiënt te kunnen behandelen.
Uiteraard behoren hiertoe een uitgebreide medische anamnese en inzicht in het medicatiegebruik. Goede assistentie is noodzakelijk voor de voorbereiding op en het verloop van de operatie, evenals adequate lokale anesthesie en goede pijnbestrijding met instructies. Ook moet de patiënt weten waar hij/zij terecht kan in geval van nabloeding of andere complicaties. Al deze aspecten zullen worden belicht, maar de focus ligt op de praktijk, zoals het onderkennen van risico’s, het voorkomen van complicaties en hoe om te gaan met noodsituaties.
Praktijkorganisatie
Bij het uitvoeren van chirurgische ingrepen is het van belang dat de operateur genoeg kennis en de vaardigheden heeft voor de betreffende ingreep. Er bestaat altijd een kans op complicaties en mislukkingen maar bij de juiste diagnostiek wordt dit tot een minimum beperkt. Goede assistentie is essentieel. Daarnaast is een goede praktijkinrichting van belang met de juiste apparatuur, instrumentarium en materiaal. Het is vanzelfsprekend dat de steriliteit en hygiëne op orde moet zijn bij het uitvoeren van chirurgische ingrepen.
Medische anamnese
Aan de hand van de medische anamnese wordt bepaald of de patiënt geschikt is voor een chirurgische behandeling in uw praktijk. Het is goed om te beseffen dat tandartsen steeds vaker te maken krijgen met patiënten die medicatie gebruiken. Dit is onder andere het gevolg van de vergrijzing: patiënten worden steeds ouder, er zijn meer ouderen met een eigen gebit en ouderen gebruiken vaker medicatie (45% van de 65+-ers gebruikt meer dan 5 soorten medicatie). Daarnaast zijn de ingrepen vaak meer invasief bij ouderen. Tandheelkundige professionals dienen dus in toenemende mate voorbereid te zijn op medische problemen in hun praktijk.
Het is belangrijk dat er altijd nagegaan wordt of er wijzigingen zijn wat betreft de gezondheid van de patiënt. Daarvoor dienen altijd de onderstaande vragen gesteld te worden?
- Bent u gezond?
- Bent u momenteel onder behandeling of controle bij een huisarts of specialist?
- Gebruikt u medicijnen?
- Bent u overgevoelig voor medicijnen of andere stoffen, zoals penicilline, pleisters, jodium?
- Gebruikt u bloedverdunners?
- Gebruikt u middelen tegen botontkalking?
ASA-criteria
I Gezonde patiënt
II Lichte systemische afwijkingen zonder belemmering in dagelijkse activiteiten
III Ernstige systemische afwijking met belemmering van dagelijkse activiteiten
IV Invaliderende systemische afwijking
V Stervende patiënt
VI Klinisch dood
Bij patiënten met een ASA I kan er altijd behandeld worden. Voor een ASA II geldt dat stress beperkt moet worden en worden er bij voorkeur alleen korte behandelingen uitgevoerd. Voor ASA III is beperkte behandeling mogelijk en voor ASA IV alleen spoedhulp. Bij ASA III en IV moet er altijd overleg plaatsvinden met de arts of specialist.
Beslismoment
Aan de hand van het bovenstaande worden voor elke ingreep de volgende vragen beantwoord:
- Is een chirurgische behandeling (vandaag) mogelijk?
- Zijn voorzorgmaatregelen nodig?
- Is er kans op succesvolle behandeling?
- Verwacht ik complicaties van mijn behandeling?
- Kan ik deze complicaties overzien en daarna handelen?
- Is verwijzing nodig?
Peri-operatieve profylaxe
In de mond zijn veel bacteriën aanwezig (70% aëroob/anaëroob mengflora, 25% anaërobe flora, 5% aërobe flora). Bij sommige patiënten is het voorschrijven van antibiotica profylaxe noodzakelijk om per- en postoperatieve kolonisatie van bacteriën te voorkomen. Dit geldt voor:
- Endocarditis profylaxe
- Wondinfecties
- Relatief hoog risico op wondinfectie
- Ontstaan infectie geeft ernstige gevolgen
Bacteriële endocarditis
Bacteriële endocarditis is een ontsteking van het endocard (meestal de hartkleppen). Het mortaliteitspercentage is 20%. Antibiotica profylaxe is geïndiceerd bij (NHG behandelrichtlijn 2016):
- Patiënten die ooit endocarditis hebben doorgemaakt;
- Patiënten met kunst of donorklep;
- Patiënten met bepaalde afwijkingen:
- ASD, VSD, open ductus die een operatie/catheterinterventie met prothesemateriaal zes maanden of korter geleden hebben ondergaan
- Cyanotische aangeboren hartafwijking (zoals shunt of banding bij pulmonalisatresie, Fallot, tricuspidalisatresie, univentriculair hart) die niet of gedeeltelijk behandeld zijn;
- Restshunt zoals rest-VSD, rest-ductus na operatie of catheterinterventie waarbij endothelialisatie mogelijk belemmerd wordt.
Antibiotica profylaxe moet voorgeschreven worden bij alle ingrepen in de mondholte waarbij de mucosa gemanipuleerd wordt. Het wordt geadviseerd om de behandeling zo kort mogelijk te houden. In de volgende gevallen is er geen antibiotica profylaxe geïndiceerd:
- Het geven van lokale anesthesie;
- Het nemen van intra-orale röntgenfoto’s;
- Het aanbrengen, aanpassen of verwijderen van orthodontische apparatuur;
- Natuurlijke uitval van (melk)gebitselementen;
- Een bloeding van de lippen of orale mucosa;
- Het aanbrengen van een piercing.
Bij tandheelkundige behandeling moet de patiënt 30-60 minuten voor de ingreep de antibiotica (eenmalig) innemen. Voor volwassenen geldt een dosering van 2 gram amoxicilline, voor kinderen geldt 50 milligram per kilogram lichaamsgewicht (maximale dosis 2 gram). Wanneer zeven dagen voorafgaande aan de profylaxe een penicilline werd gebruikt, of bij overgevoeligheid, moet clindamycine voorgeschreven worden (voor volwassenen: 600 mg en voor kinderen: <10kg 150 mg; 10-30kg 300mg; 30-70kg 450mg; >70kg 600mg).
Gewrichtsprothese
Voor patiënten met een gewrichtsprothese geldt dat er geen antibiotica profylaxe meer voorgeschreven hoeft te worden. Dit geldt ook voor patiënten met verminderde immuniteit. Het is aan te bevelen om de patiënt op de hoogte te brengen van het belang van een goede mondhygiëne en om daarnaast geregeld voor tandheelkundige controle langs te komen.
Bestraling hoofd-halsgebied
Voor bestraling in hoofd-halsgebied geldt dat de effecten van radiotherapie altijd blijven bestaan. Bestraling heeft zowel vroege als late effecten. Vooral patiënten met een stralingsdosis van >40Gy lopen risico omdat deze dosis grote veranderingen in de botmatrix veroorzaakt. Daarnaast raakt de vascularisatie aangetast, wordt het remodelling-systeem verstoord en reageren osteoblasten radiosensitiever in vergelijking met osteoclasten. Voor patiënten die bestraald zijn in het hoofd-halsgebied geldt dat er altijd overleg gepleegd moet worden met het centrum waar de patiënt behandeld is voordat er een chirurgische ingreep uitgevoerd word. Voor alle ingrepen, ongeacht de tijdsduur die is verstreken sinds de bestraling, moet antibiotica voorgeschreven worden (augmentin 625 mg, 3dd p.o., 2 week, voor de ingreep beginnen). Indien er sprake van een stralingsdosis van >40Gy in het operatiegebied, dan wordt de patiënt ook behandeld met hyperbare zuurstof.
Chemotherapie
In tegensteling tot radiotherapie zijn de effecten op de weefsels niet blijvend. Dus na herstel van de chemotherapie kunnen chirurgische ingrepen weer op normale wijze uitgevoerd worden.
Bloedstollingsafwijkingen
Stolling kan verstoord zijn doordat de interactie tussen bloedplaatjes, plasma-eiwitten en vaatwand verstoord is. Dit geldt voor mensen met deficiënties in stollingseiwitten, vaatwandafwijkingen, afwijkingen in functie trombocyten maar ook bij gebruik van bepaalde geneesmiddelen (acetylsalicylzuur, NSAID’s, heparinen, cumarinederivaten, DOAC’s). Er kan ook een erfelijke of verworven aandoening aan ten grondslag liggen zoals de ziekte Von Willebrand en hemofilie.
Het is goed om te beseffen dat sommige mensen niet eens weten dat ze een stollingsstoornis hebben. Om in te schatten of er een grote kans is op een nabloeding na een chirurgische ingreep, kunnen de volgende vragen gesteld worden:
- Krijgt u snel neusbloedingen?
- Heeft u snel blauwe plekken zonder dat u gemerkt heeft dat u zich gestoten heeft?
- Heeft u wel eens lang nagebloed na een extractie of andere ingreep?
Antistollingsmiddelen
Er bestaan drie verschillende groepen die de stolling beïnvloeden. Dit zijn:
- Trombocyten aggregatie remmers (TAR’s)
Deze verstoren de primaire homeostase. Het staken van deze medicijnen verhoogd de kans op complicaties zoals bijvoorbeeld een herseninfarct. Voorbeelden zijn acetylsalicylzuur (Ascal), clopidogrel (Plavix ), dipyridamol (Persantin), dipyridamol/ acetylsalicylzuur (Asasantin) en ticagrelor (Brilique). Gebruik van alleen Ascal, Plavix of Persantin hoeft niet te worden gestaakt. In andere gevallen moet er overlegd worden met de behandeld arts.
- Vitamine K-antagonisten (VKA’s)
Deze verstoren de secundaire homeostase. Voorbeelden zijn acenocoumarol (Sintrom) en fenprocoumon (Marcoumar). VKA’s hoeven niet gestaakt te worden mits de INR < 3.5 is, vastgesteld maximaal 24-72 uur voor de ingreep.
- Directe werkende orale anticoagulantia (DOAC’s)
Deze stoppen de werking van een specifiek stollingseiwit. Voorbeelden hiervan zijn dabigatran (Pradaxa), rivaroxaban (Xarelto), apixaban (Eliquist). Deze medicatie wordt veel toegepast, vooral bij knie of heupprotheses. Het voordeel is dat er geen INR bepaald hoeft te worden. Het nadeel is dat wanneer er wel een nabloeding optreedt, je dan weinig kunt omdat er geen antidotum beschikbaar is. Voor DOAC’s geldt dat het bloedingsrisico laag is waardoor het medicijn in de meeste gevallen niet gestaakt hoeft te worden. In overleg met de behandeld arts kan eventueel besloten worden om het medicijn een dag te staken.
Behandeling bij patiënten met afwijkende stolling
Het advies is om de richtlijnen van ACTA te volgen. Deze richtlijn wordt volgend jaar veranderd. Het is daarbij goed te beseffen dat het om een richtlijn gaat en dat gefundeerd afwijken dus mogelijk is door middel van overleg met de behandeld arts. De volgende aanbevelingen worden gedaan:
- Plan de patiënt in de ochtend, aan het begin van de week.
- Werk zo atraumatisch mogelijk, hecht de wond goed.
- Gebruik lokale middelen om bloeding te stelpen (bijv. Spongostan).
- Laat de patiënt spoelen met 10ml 5% tranexaminezuur.
- Laat de patiënt 15-30 minuten op een gaasje bijten en laat de patiënt in de wachtkamer wachten tot de bloeding gestopt is.
- Geef de patiënt informatie mee over het postoperatieve beloop.
- Schrijf geen NSAID’s en COX-2-remmers voor.
- Zorg dat u (of een vervanger) bereikbaar bent buiten kantooruren.
Enkele ziektebeelden
Potentieel infectieuze patiënten
Hieronder vallen o.a. patiënten met hepatitis C. In principe geldt dat men er altijd vanuit moet gaan dat iedereen een potentiële bron van infectie is.
Angina pectoris en myocardinfarct
Vraag deze patiënten altijd of ze hun medicatie mee hebben. Wanneer er sprake is van angina pectoris dan kunt u medicatie onder de tong leggen (isosorbidedinitraat 5 mg of nitroglycerine 1 mg). Deze medicatie helpt niet bij een myocardinfarct en daarom moet de patiënt in dat geval altijd naar het ziekenhuis. Het advies is om een operatieve behandeling uit te stellen tot zes maand na het myocardinfarct en stress bij deze behandeling te reduceren.
Diabetes mellitus
Diabetes mellitus komt steeds vaker voor. Wanneer de patiënt niet goed ingesteld is dan heeft dit ook consequenties voor de mond, zoals xerostomie, toegenomen cariësfrequentie, orale candida-infecties en een verhoogde kans op parodontitis. Ook is er kans op vertraagde en verstoorde wondgenezing en kunnen ontsteking leiden tot een tijdelijke hyperglykemie. Wanneer er twijfel bestaat over of de patiënt wel goed ingesteld is dan kan de Hb1Ac-waarde (monitor voor glucosespiegel over langere periode) bepaald worden bij de huisarts. Bij een goed ingestelde patiënt geldt dat deze waarde onder de 48 mmol/mol is. Patiënten met diabetes type 1 produceren geen insuline, deze patiënten moeten insuline spuiten. Voor type 2 geldt dat de patiënt ongevoelig is voor insuline, vaak gebruikt de patiënt medicijnen om glucosegehalte te verlagen of is er sprake van een specifiek dieet. Het is aan te bevelen om tijdens de behandeling van deze patiënten stress te voorkomen. Plan de patiënt bij voorkeur in de ochtend en laat de patiënt altijd goed ontbijten. Bij een slecht ingesteld patiënt kan overwogen worden om een antitbiotica-kuur voor te schrijven.
Epilepsie
Wanneer een patiënt een epileptische aanval krijgt is het vooral belangrijk dat de patiënt zich niet kan verwonden aan zijn of haar omgeving. Probeer daarom de patiënt zo neer te leggen dat de kans op verwondingen het kleinst is. Eventueel kan de patiënt gecoupeerd worden met 10 mg diazepam intramusculair.
Bisfosfonaten bij osteoporose en kanker
Osteoporose komt vooral veel voor bij vrouwen in de menopauze. Er is sprake van verlies van skeletale botmassa en trabekelstructuur met als gevolg fragiele botten en fracturen bij laag traumatische gebeurtenissen. Bisfosfonaten gaan botresorptie tegen. Ook worden bisfosfonaten voorgeschreven bij bepaalde vormen van kanker en de ziekte van Paget en Kahler. Bij gebruik van bisfosfonaten kan er medicatie-gerelateerde osteonecrose van de kaak (MRONJ) ontstaan. De kans op MRONJ is groter bij gebruik van bisfosfonaten voor maligniteiten in vergelijking met osteoporose. Bij intraveneuze toediening is het risico op MRONJ hoger dan bij oraal gebruik. Ook wanneer het langer dan vier jaar gebruikt wordt is het risico op het ontwikkelen van MRONJ vele malen groter. MRONJ kan ontstaan na extracties, apexresecties, het plaatsen van implantaten en parodontale behandeling maar ook door een slecht zittende prothese. MRONJ komt vaker voor in de mandibula dan de maxilla.
Patiënten met een oraal bisfosfonaat en osteoporose hebben nauwelijks een verhoogd risico op MRONJ. Voor deze patiënten geldt dat ze goed ingelicht moeten worden over de risico’s maar dat ze wel gewoon behandeld kunnen worden. Er is geen bewijs dat antibiotica profylaxe MRONJ voorkomt, maar bij twijfel mag het wel voorgeschreven worden. Bij intraveneuze toediening van bisfosfonaten heeft het de voorkeur om de patiënt te verwijzen naar het ziekenhuis. Het is altijd belangrijk om de wond spanningsloos te sluiten.
Medicatie rondom chirurgische ingreep
Medicatie die rondom een chirurgische ingreep worden gebruikt zijn: anxiolytica en sedativa, analgetica, antiseptica, antibiotica en lokale anesthesie. Een tandarts hoort de werking en bijwerking van medicatie die hij/zij voorschrijft te kennen. Het advies is om het aantal geneesmiddelen te beperken zodat er voldoende ervaring opgebouwd kan worden met deze middelen. In regel geldt dat er gekozen wordt voor het medicijn met de minste bijwerkingen en waar de beste wetenschappelijke bewijzen voor zijn. Bij het voorschrijven van medicijnen moet de indicatie altijd heel scherp zijn en moet de tandarts op de hoogte zijn van de contra-indicaties en interacties.
Bestrijding van angst
Voor angstige patiënten geldt dat er alleen medicatie voorgeschreven wordt wanneer dit echt nodig is. Diazepam (Valium) wordt het meest gebruikt en heeft een lange halfwaardetijd (20-48 uur). Er zijn ook medicijnen met een kortere halfwaardetijd. Lorazepam (Temesta) heeft een halfwaardetijd van12-16 uur. Midazolam (Dormicum) heeft een halfwaardetijd van 2-3.5 uur. Dit medicijn wordt echter liever niet in algemene praktijk voorgeschreven in verband met kans op een ademhalingsdepressie.
Analgetica
Onder analgetica vallen onder andere paracetamol en NSAID’s. Voor pijnbestrijding geldt altijd dat er gestart moet worden met niet-opioïde analgetica. Wanneer dit niet afdoende werkt, kan de spiegel opgebouwd worden. Indien noodzakelijk kunnen er opioïden en/of aanvullende medicatie voorgeschreven worden.
– Paracetamol: starten met 1000mg gevolgd door elke 4-6 uur 500mg. Paracetamol kan eventueel gecombineerd worden met codeïne 20 mg (niet bij obstipatie klachten).
– NSAID’s: NSAID’s hebben als bijwerking dat ze COX-1 remmen, dit zorgt voor vermindering van de maagprotectie en nierfunctie. Daarnaast hebben ze ook effect op de stolling. Het analgetisch effect is vergelijkbaar met dat van paracetamol. Daarnaast is het goed om te beseffen dat er sprake is van een plafond effect en het dus geen zin heeft om te veel te gebruiken.
– Opiaten: zwakke opiaten zijn codeïne en tramadol. Sterke opiaten zijn morfine, oxycodon en fentanyl. Het voorschrijven is te overwegen in acute situaties wanneer NSAID’s gecontraindiceerd zijn.
Antiseptica
Mondspoeling, zoals chloorhexidine, verlaagt de microbiële populatie van het speeksel en kan belangrijk zijn voor goede wondgenezing.
Antibiotica
Antibiotica wordt voorgeschreven als endocarditis profylaxe, bij verminderde weerstand (diabetes mellitus), transplantatie patiënten (in overleg met arts) en bij patiënten met een verminderde weerstand en/of een vertraagde wondgenezing.
Het besluit om antibiotica voor te schrijven behoeft een zorgvuldige afweging van voor- en nadelen. Ook in verband met het kunnen ontstaan van bacteriële resistentie is enige terughoudendheid belangrijk.
Lokale anesthesie
Het geven van lokale anesthesie is een van de meest voorkomende handelingen in de tandheelkunde. Contra-indicaties voor het geven van lokale anesthesie zijn een bewezen allergie, cardiovasculaire afwijking (ASA III/IV), feochromocytoom of een onbehandelde hyperthyreoïdie. Bij het geven van anesthesie is het aan te bevelen om te aspireren om complicaties te voorkomen. Als ‘bijwerking’ komt een vasovagale reactie of hyperventilatie het meeste voor. Een allergie komt maar zelden voor. Anders bijwerkingen zijn hoofdpijn, hypertensie en hartklachten en complicaties bij patiënten met diabetes mellitus.
Complicaties en nabezwaren rond dentoalveolaire chirurgie
Nabezwaren komen vrijwel altijd voor. Door middel van goede diagnostiek kunnen vaak complicaties voorkomen worden.
- Ingeslikt element: Aspiratie gaat niet altijd gepaard met een hoestreflex. Het is daarom aan te raden om, eventueel in overleg met de kaakchirurg, een thoraxfoto bij de spoedeisende hulp te laten maken. Wanneer er een scherp voorwerp ingeslikt is, dan is het advies om dit altijd te laten verwijderen de patiënt door te sturen naar de EHBO.
- Antrum perforatie: Een antrumperforatie moet altijd dezelfde dag nog gesloten worden om een chronische sinusitis te voorkomen.
- Tuber maxillaire fractuur: In de meeste gevallen wordt het mucoperiost afgeschoven, het element en het bot verwijderd en eventueel het open antrum gesloten.
Acute noodsituaties
Onder acute noodsituaties vallen:
– Vasovagale collaps
– Hyperventilatie
– Cardiovasculaire noodsituaties
– Hypoglycemisch coma
– Allergie (de reactie vindt vaak binnen enkele minuten na blootstelling met de betreffende stof)
– Anafylactische shock (de reactie vindt vaak snel of direct plaats na blootstelling met de betreffende stof)
Nazorg
Goede nazorg bestaat uit:
- Explicatie over mogelijke nabezwaren.
- Het meegeven van een voorlichtingsfolder.
- Het meegeven van een recept voor pijnstillers.
- Zorg dragen voor bereikbaarheid van uzelf of een collega buiten kantooruren.
- Het eventueel inplannen van een controle afspraak.
Conclusie
- Bij het uitvoeren van chirurgische ingrepen is en goede anamnese en diagnostiek erg belangrijk.
- Overleg zo nodig met een huisarts of specialist.
- Zorg ervoor dat u stress reduceert en behandel bij voorkeur in de ochtenduren.
- Zorg ervoor dat u steriel werkt.
- Overzie de complicaties die kunnen optreden en zorg ervoor dat u goede nazorg regelt.
Prof. Dr. Gerry Raghoebar voltooide zijn studie tandheelkunde en geneeskunde aan de Rijksuniversiteit te Groningen. Vanaf 1988 is hij als MKA-chirurg werkzaam in het UMC Groningen. Op 1 januari 2006 werd hij benoemd tot hoogleraar aan de Rijksuniversiteit Groningen met als persoonsgebonden leerstoel Implantologie en Preprothetische chirurgie. Naast de klinische werkzaamheden, verricht en begeleidt hij onderzoek, en is hij als docent betrokken bij het onderwijs. Hij geeft verschillende postacademische cursussen en voordrachten in binnen- en buitenland.
Verslag voor dental INFO door Marieke Filius, tandarts, van de lezing van prof. dr. Gerry Raghoebar tijdens het congres Chirurgie van Bureau Kalker