Steeds meer tandartsen gebruiken lachgas. Lachgas wordt in de mondzorg bij allerlei doelgroepen gebruikt: zowel bij kinderen als volwassenen met tandartsangst, bij mensen met een extreme kokhalsneiging en bij mensen met een verstandelijke of lichamelijke beperking. Interview met Dyonne Broers, tandarts, directeur zorg Academisch Centrum Tandheelkunde Amsterdam, cursusleider lachgascursus voor tandartsen, artsen, mondhygiënisten, tandartsassistenten.
Sinds wanneer wordt lachgas gebruikt in de tandheelkunde?
“In Nederland wordt lachgas in de tandheelkunde al sinds 1986 gebruikt. Het gebruik ervan is toen officieel goedgekeurd door het Ministerie van Volksgezondheid. Steeds meer tandartsen gebruiken lachgas. Ook veel ziekenhuizen zijn weer overgegaan op het gebruik van lachgas, bijvoorbeeld op de spoedeisende hulp, bij bevallingen, op de prikpoli en bij de behandeling van kinderen.”
Bij welke patiëntengroep wordt lachgassedatie nu het meest toegepast?
“Lachgas wordt in de mondzorg in Nederland bij allerlei doelgroepen gebruikt: zowel bij kinderen als volwassenen met tandartsangst, bij mensen met een extreme kokhalsneiging en bij mensen met een verstandelijke of lichamelijke beperking. Naast tandarts algemeen practici en kindertandartsen, die al jaren lachgascursussen volgen, doet het me goed te merken dat steeds meer mondhygiënisten, endodontologen, implantologen, parodontologen en MKA-chirurgen zich in lachgas-anxiolyse scholen. Hoe meer methodes je beheerst om de behandelbaarheid te vergroten, hoe beter. Je kunt dan echt per situatie en per patiënt kijken wat de beste aanpak is.
Overigens hebben we het tegenwoordig liever over lachgas-anxiolyse dan lachgassedatie. Het doel van het gebruik van lachgas is immers niet het sederen, maar het verminderen van angst.”
Contra-indicaties bij lachgas-anxiolyse
Er zijn een aantal contra-indicaties:
- Onvoldoende medewerking van de patiënt aan de lachgas-anxyiolyse.
- Zwangerschap, in het eerste of tweede trimester, of patiënten met een zwangerschapswens
- Herbelevingen van psychische trauma’s, psychotische stoornissen, claustrofobie
- Chronische longziekten, zoals astma, COPD, mits dit leidt tot een ASA score hoger dan II
Slikstoornissen
- Bepaalde medicatie: zoals sedativa, andere medicatie met sederende (bij)werkingen1 , bleomycine2
- Neuromusculaire aandoeningen, zoals MS, Ziekte van Duchenne, mits dit leidt tot een ASA score hoger dan II
- Acute otitis media
- Obstructie van de buis van Eustachius
- Ernstig beperkte neusademhaling
- Vitamine B12 deficiëntie of bekende genetische aandoeningen van het vitamine B12/foliumzuur metabolisme
- Oogoperatie, korter dan 6 maanden geleden, waarbij SF8 of C3F6 gas is gebruikt
- Hersen- of hartoperatie, korter dan 6 weken geleden
- Scuba-duiken in de afgelopen 24 uur
Uit het dossier moet middels een checklist blijken dat er bij de patiënt geen sprake is van een van bovengenoemde contra-indicaties. Een voorbeeld van een checklist is opgenomen in de Voorwaarden voor het toepassen van lichte (inhalatie)sedatie, bijlage 2.
Hoe werkt lachgas precies?
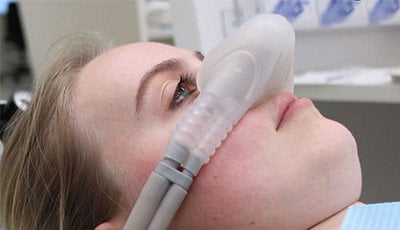
“Bij lachgas-anxiolyse in de tandheelkunde krijgt een patiënt via een neusmasker een mengsel van zuurstof en lachgas toegediend. De hoeveelheid zuurstof is minimaal 50%. De hoeveelheid lachgas wordt langzaam verhoogd, tot de voor de patiënt optimale concentratie is bereikt. Hierdoor voelt de patiënt zich rustiger. Hij is niet buiten bewustzijn, en blijft dus aanspreekbaar. Het masker blijft de hele behandeling op de neus zitten. De patiënt voelt zich door de lachgas relaxed. Het kan hem allemaal minder schelen wat er gebeurt. De patiënt kan zich tijdens de lachgastoediening heel zwaar voelen, of juist zweverig, en vaak merkt hij tintelingen (bijvoorbeeld in de lippen en vingers). Als de behandeling klaar is, wordt de lachgastoediening gestopt.”
Er zijn wat misverstanden over lachgas-anxiolyse in de mondzorg in Nederland, alhoewel lachgas wereldwijd al tientallen jaren wordt gebruikt. Wat zijn uw ervaringen?
“Lachgas is de laatste jaren negatief in de media gekomen. Dat heeft vooral te maken met het recreatief gebruik ervan, met name door jongeren. Dat is onvergelijkbaar met lachgas zoals dat in de mondzorg gebruikt wordt. Bij recreatief gebruik wordt er 100% lachgas gebruikt, vaak in combinatie met alcohol en/of drugs. Ook is er niemand die checkt of er contra-indicaties zijn. Daarnaast zijn er mensen die denken dat het gebruik van lachgas in de (mond)zorg schadelijk is voor het behandelteam. Dat is een misverstand. In de tandheelkunde is men zich bewust van mogelijke risico’s van lachgaslekkage in de behandelruimte. Daarom zijn hier al lang geleden maatregelen voor genomen: o.a. gedegen scholing van het personeel en betrouwbare apparatuur met goede afzuiging van het gasmengsel. Als je lachgas-anxiolyse volgens de regels toepast, dan is het een veilig middel, voor zowel de patiënt als het behandelteam, en een waardevolle aanvulling op andere behandelmethodes.”
Hoeveel tandartsen en mondhygiënisten werken nu met lachgas-anxiolyse in Nederland?
“Er zijn geen cijfers over hoeveel tandartsen op dit moment met lachgas-anxiolyse werken, omdat dit niet geregistreerd wordt. Sinds 1980 zijn er in Nederland zo’n 700 tandartsen geschoold. De tandartsen die in Nederland geschoold zijn, zijn kindertandartsen, tandartsen werkzaam in de bijzondere tandheelkunde en ook tandarts-algemeen practici. Daarnaast zijn er tandartsen die in het buitenland scholing hebben gevolgd. Het aantal mondhygiënisten dat geschoold is in lachgasgebruik is nog beperkt.”
Ziet u lachgas-anxiolyse als goede toevoeging in de algemene praktijk?
“Zeker. Ik gaf al eerder aan dat het belangrijk is verschillende manieren te hebben om angst te voorkomen of te reduceren. De basisaanpak is: lokaal anesthesie en gedragstherapeutische interventies. Dat is in veel gevallen genoeg. Soms niet. Dan is het goed ook andere methodes te beheersen.”
Mondhygiënisten mogen ook met lachgas werken. Dit valt onder de voorbehouden handelingen. Wat zijn de regels hiervoor?
“Een voor lachgassedatie bekwame mondhygiënist mag alleen de sedatie verzorgen in opdracht van een tandarts/arts. Bovendien moet er tijdens de sedatie een tandarts of arts in het pand aanwezig zijn, die zelf bevoegd en bekwaam is om lachgassedatie toe te passen. Dit betekent dat ook de tandarts/arts de indicatie voor een behandeling onder lachgas stelt. De tandarts/arts dient zich ervan te vergewissen dat de mondhygiënist bevoegd en bekwaam is. Ook moet de tandarts/arts op de hoogte zijn dat een mondhygiënist daadwerkelijk de sedatie uitvoert bij een bepaalde patiënt. De mondhygiënist dient aan de patiënt of zijn wettelijk vertegenwoordiger toestemming te vragen voor het feit dat hij/zij de sedatie uitvoert. Deze toestemming dient in het dossier te worden vastgelegd. Nadere afspraken over met name de feitelijke uitvoering van de sedatie dienen protocollair te worden vastgelegd. Indien een mondhygiënist behandelingen doet bij een gesedeerde patiënt dient de mondhygiënist vanwege de sedatie te voldoen aan de eisen van art 35 BIG, waaronder begrepen de extra eisen die gesteld worden aan de bekwaamheid voor het verrichten van de feitelijke handelingen bij een gesedeerde patiënt.”
Voor nadere informatie over taakdelegatie: zie: ‘Voorwaarden voor samenwerken in de mondzorg’ (W. Brands, 2010).
“Ik hoop dat in de toekomst meer mondhygiënisten zich toeleggen op het gebruik van lachgas. Ook voor hen kan het een waardevolle aanvulling op andere behandeltechnieken zijn. Op dit moment zijn in Nederland nog niet veel mondhygiënisten geschoold.”
Wat zijn de voordelen van lachgas-anxiolyse?
“Het voordeel van lachgas is dat het snel in- en uitgewerkt is – binnen een paar minuten-, dat het een veilig middel is en dat de hoeveelheid toegediend lachgas heel nauwkeurig kan worden afgestemd op de behoefte van de patiënt.”
Zijn er ook nadelen?
“Ja, het werkt niet bij iedereen, er zijn een paar contra-indicaties, je moet er apparatuur voor aanschaffen en een cursus voor volgen. Gelukkig is er ook een tarief dat je mag hanteren.”
Welke complicaties kunnen optreden bij toediening van lachgas?
Wat moet een behandelaar doen in een dergelijke situatie?
“Het kan zijn dat je iemand een wat te hoge concentratie lachgas geeft. Dat is niet gevaarlijk – als je onder de toegestane 50% lachgas blijft -, maar dit kan door de patiënt wel als onprettig worden ervaren. Dat is ook de reden dat je altijd begint met weinig lachgas toe te dienen en op basis van de reacties van de patiënt kleine beetje lachgas toevoegt. Als je dat zorgvuldig doet, zal een patiënt niet te veel krijgen. Daarnaast is het zo dat, mocht je onverhoopt een keer iets te veel geven, je dit direct aan de patiënt merkt. Hier kun je op reageren door de concentratie lachgas omlaag bij te stellen, waarna je binnen een paar minuten weer op het niveau van de optimale anxiolyse zit.”
Welke opleiding zou een tandarts of mondhygiënist moeten volgen om lachgas toe te kunnen dienen?
“Om lachgas te mogen toedienen moeten tandartsen, mondhygiënisten en ook hun assistenten een cursus volgen die voldoet aan de eisen in het document Voorwaarden voor het toepassen van lichte (inhalatie)sedatie in de tandheelkunde. Naast het volgen van een cursus is het belangrijk om met enige regelmaat lachgas te blijven gebruiken, om zo vaardig te blijven.”
Welke bijscholing is vereist?
“Om te zorgen dat je up-to-date blijft is het, net als bij andere onderwerpen in de mondzorg, belangrijk om met enige regelmaat bijscholing te volgen op het gebied van lachgas-anxiolyse. Je leert dan weer de meeste recente inzichten over lachgas-anxiolyse en voert onder supervisie opnieuw lachgasbehandelingen uit. Op die manier kunnen waar nodig de kennis en vaardigheden verbeterd worden.”
Iedere 5 jaar dient bijscholing gevolgd te worden door zowel de behandelaar als de assistent. Deze bijscholing dient in totaal in 5 jaar minimaal te omvatten:
- 5-7 uur theoretische verdieping, met toetsing
- 5-7 uur praktijk
Het praktijkgedeelte bestaat uit het onder supervisie van een deskundige, in lachgassedatie bevoegde docent verzorgen en nabespreken van (voor behandelaar) of assisteren bij (voor assistent) een lachgassedatie en/of het laten beoordelen en nabespreken van beeldopnames van persoonlijk uitgevoerde lachgassedaties door een deskundige, in lachgassedatie bevoegde docent.
Het theoriegedeelte omvat aanvullend onderwijs met voor lachgassedatie relevante onderwerpen.
Zie voor bijscholing de eisen in het document ‘Voorwaarden voor het toepassen van lichte (inhalatie)sedatie in de tandheelkunde’
Waar moet een tandarts op letten bij aankoop van lachgasapparatuur?
Heeft u belangrijke aandachtspunten hiervoor?
“Er zijn een aantal zaken waar je als tandarts bij de aanschaf van apparatuur extra op moet letten:
De maximaal toe te dienen hoeveelheid lachgas mag niet boven 50% komen. Er is apparatuur in omloop die tot 70% lachgas gaat (meestal oude apparatuur of apparatuur uit andere landen). Dat is in Nederland niet toegestaan. Ook wordt apparatuur aangeboden waarbij je alleen een vast mengsel van 50% zuurstof met 50% lachgas kunt toedienen. Die apparatuur is niet geschikt voor gebruik in de mondzorg. Enerzijds omdat je niet de hoeveelheid lachgas kunt afstemmen op de behoefte van de patiënt – en daardoor vaak te veel lachgas geeft, wat onprettig is voor de patiënt -, anderzijds omdat je niet apart 100% zuurstof toe kunt dienen. Deze apparatuur kan voor andere toepassingen wel handig zijn, bijvoorbeeld voor ambulances, maar niet voor de mondzorg.”
Lachgasapparatuur moet:
- Voldoen aan de Europese standaard (CE-normering, ISO 5356)
- Worden geïnstalleerd door een erkend installateur
- Jaarlijks worden gecontroleerd en onderhouden door een erkend installateur volgens de richtlijnen van de fabrikant. De controle en het onderhoud moeten aantoonbaar worden vastgelegd.
- Afgesteld zijn op de toediening van maximaal 50% lachgas4 en minimaal 50% zuurstof
- Het afgezogen gasmengsel naar buiten afvoeren (zie opmerking bij ‘behandelruimte’)
- Een nitrolock bevatten (veiligheidsmechanisme, dat als de toevoer van zuurstof stopt, de toevoer van lachgas ook automatisch stopt)
- Een flowmeter bevatten voor individuele instelling van de hoeveelheid ingeademd gas
een bypass-systeem hebben, zodat met een flush-knop 100% zuurstof toegediend kan worden
- De mogelijkheid hebben de hoeveelheid lachgas te titreren van 0 tot 50% • veiligheidsventielen bevatten
- Non-rebreathing slangen hebben, met een lage ademweerstand
- Zorgen voor effectieve bronafzuiging van uitgeademde of weggelekt gas, door middel van een dubbelneusmaskersysteem
- Voorzien zijn van een indicator op het afzuigsysteem dat aangeeft of het systeem werkt
- Voor elke behandeling dient de apparatuur op werking en veiligheid te worden gecontroleerd door de behandelaar. Dit dient in het patiëntendossier te zijn vastgelegd.
Welke alternatieven zijn er voor lachgas-anxiolyse?
“Als je gedragstherapeutische interventies (die de basis vormen van elke behandeling), zo nodig aangevuld met een traumatherapie door een psycholoog, buiten beschouwing laat, zijn er naast lachgas ook andere sedativa of kun je verwijzen voor een behandeling onder algehele anesthesie. Veel gebruikte sedativa zijn midazolam (Dormicum®), het meest gebruikt in tablet- of vloeibare vorm. Dit middel heeft als voordeel dat het makkelijk toe te dienen en goedkoop is. Een groot nadeel is het feit dat het niet titreerbaar is en mede hierdoor een onvoorspelbare werking heeft. Ook kan er als complicatie een ademdepressie optreden.
Zoals voor alle middelen en methodes geldt dat je bevoegd en bekwaam moet zijn om dit soort middelen te gebruiken. Je moet de middelen kennen, weten wat de werking is, de bijwerkingen, interacties met andere medicatie, complicaties, etc. Ook moet je weten hoe je met eventuele complicaties om moet gaan. Dat geldt voor lachgas-anxiolyse en ook voor ander sedativa.
Algehele anesthesie is soms onontkoombaar, maar in veel gevallen een te zwaar middel om in te zetten. Veel ouders van kinderen en ook volwassen angstpatiënten vragen hierom en beseffen niet wat de nadelen ervan zijn. Het is onze taak als mondzorgprofessionals om hen te helpen bij het maken van de juiste keuze.”
Hoe ziet u de toekomst van lachgas-anxiolyse voor de tandheelkunde?
“Goed. Je merkt dat mondzorgprofessionals steeds meer methoden leren om angst te reduceren of beter nog: te voorkomen. Als alleen lokaal anesthesie in combinatie met gedragstherapeutische interventies onvoldoende uitkomst bieden, kan lachgas een extra middel zijn om angstreductie te bewerkstelligen. Je kunt hiermee in een heel aantal gevallen de inzet van algehele anesthesie of bijvoorbeeld het vasthouden van kinderen voorkomen. Ook bij volwassenen kan het een heel goed (extra) hulpmiddel zijn. Het gebruik van dwang geeft machteloosheid en kan daardoor leiden tot psychische trauma’s. Hoe meer methodes en technieken op het gebied van angstbestrijding je beheerst, hoe beter je maatwerk kunt leveren.”
Dyonne Broers is tandarts, directeur zorg Academisch Centrum Tandheelkunde Amsterdam, en cursusleider lachgascursus voor tandartsen, artsen, mondhygiënisten, tandartsassistenten.
Cursussen
Lachgas-anxiolyse, basiscursus voor assistenten, opfriscursus voor tandartsen, tandarts-specialisten, mondhygiënisten, artsen (2 daagse)
Lachgas-anxiolyse basiscursus voor tandartsen, tandarts-specialisten, mondhygiënisten, artsen (3,5 dag)