Succes bij behandeling van parodontitis gegarandeerd?
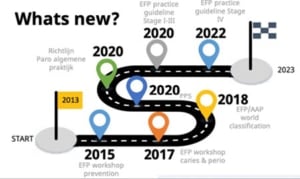
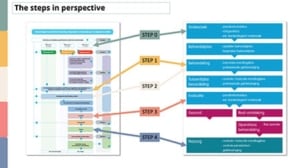
Welke resultaten we kunnen bereiken met het behandeling van parodontitis en wat zijn succes criteria om dat te evalueren? Verslag van de lezing van prof. dr. Fridus van der Weijden tijdens PARO2024. Aan de hand van stap 1 tot en met 4 van de richtlijn van de Europese Federatie voor parodontologie (EFP) en de analogie met de NVvP-richtlijn werd op basis van ‘practice-based research’ het effect van de behandeling besproken. Ook besprak hij de belemmerende risicofactoren.
Stap 1: Voorlichting, mondhygiëne, proberen gedragsverandering te krijgen
Als behandelaar wil je tijdens de intake te weten komen hoe vaak iemand poetst, wanneer iemand poetst, hoeveel kracht er wordt gebruikt, of er fluoridetandpasta wordt gebruikt, gebruik van interdentale reinigingsmiddelen, of de tong wordt gereinigd, welke methode van poetsen wordt gebruikt en welke tandenborstel de patiënt gebruikt. Er is een vragenlijst beschikbaar ‘Oral Health Behavior-9’ die voorafgaande aan het intake bezoek aan de patiënt kan worden toegezonden om dat gestructureerd te evalueren. Op basis van de literatuur en richtlijnen is de huidige standaard dat de patiënt twee keer per dag moeten poetsen met een elektrische tandenborstel in combinatie met fluoridetandpasta en dagelijks ragers gebruiken voor de interdentale reiniging.
In de praktijk hebben zij een onderzoek gedaan waarbij bij evaluatie nogmaals de vragenlijst werd aangeboden. Dit gaf de mogelijkheid om de gedragsverandering in mondhygiënische zelfzorg van de patiënt als gevolg van de behandeling te analyseren.
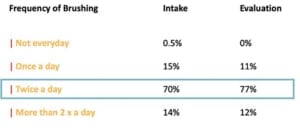
Wanneer de frequentie van poetsen tijdens de intake wordt vergeleken met die bij de evaluatie dan is er bijna geen gedragsverandering met betrekking tot aantal keer poetsen en het gebruik van fluoridetandpasta. In feite deden de meeste patiënten al wat de standaard is.
Wel bleek bij de evaluatie dat er meer patiënten zijn overgestapt op een elektrische tandenborstel en dat er ook een grote toename is in het gebruik van ragers. Het leuke van dit onderzoek is dat je als behandelaar kunt beoordelen of wat je tijdens de behandeling aan adviezen aan de patiënt hebt aangeboden ook daadwerkelijk opgepakt wordt.
De belangrijkste resultaten van dit “practice-based onderzoek” zijn hieronder weergegeven.



Klik hier voor een vergrote versie
Stap 2: Effect van niet-chirurgische parodontale therapie
In de praktijk is verder gekeken naar het effect van niet-chirurgische parodontale therapie. Dit werd beoordeeld aan de hand van de succes criteria zoals ze in de NVvP-richtlijn zijn beschreven, namelijk pockets ≤ 5mm en ≤ 20% bloeding na sonderen (BOP). Bij een grote groep van 1182 patiënten is er geëvalueerd hoeveel mensen na behandeling geen pockets hadden > 5 mm. De resultaten laten zien dat 39% van de patiënten na de parodontale behandeling pockets ≤5 mm had en het gemiddelde percentage BOP was 14%. De bloedingsneiging voldoet daarmee aan de NVvP-richtlijn maar je zou de 39% kunnen interpreteren als weinig succesvol.
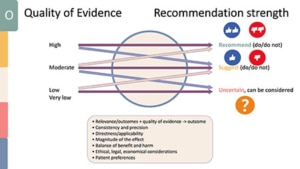
Aan de hand van andere succes criteria zoals die bijvoorbeeld te vinden zijn in de EFP-richtlijn (zie de tabel hieronder) wordt echter de vraag gesteld of de voorliggende criteria niet te rigide zijn en een te pessimistisch beeld geven van wat met parodontale behandeling bereikt kan worden. Stel dat we een herberekening doen op basis van de EFP-criteria waarbij dan bij de patiënt sprake was van BOP < 10% dan zouden op basis daarvan maar 19% van de patiënten succesvol behandeld zijn. Hoewel het op basis van de beschikbare gegevens met dit onderzoek niet mogelijk was, is de verwachting dat als de criteria voor pocketdiepte van ≤ 5mm naar ≤4mm gelegd zouden worden bijna geen patiënt meer aan een succesvolle behandeling voldoet.
In dit onderzoek is ook gekeken naar het resultaat bij rokers vs. niet-rokers. Het bleek dat 71% van de rokers nog pockets > 5 mm had, terwijl dit bij niet-rokers 57was. Statische analyse liet zien dat rokers minder goed reageren op behandeling en dat het advies om te stoppen met roken onderdeel van de parodontale behandeling moet zijn.
De EFP richtlijn maakt na behandeling onderscheid tussen 3 soorten patiënten
- Stabiele patiënten met een pocketdiepte kleiner of gelijk aan 4 mm en BOP < 10%
- Patiënt met gingivitis met pockets kleiner of gelijk aan 3 mm en BOP < 10%
- Patiënt met instabiele parodontitis met pockets groter dan 4 mm en BOP > 10%
Stap 3: Kijken naar effect van parodontale chirurgie
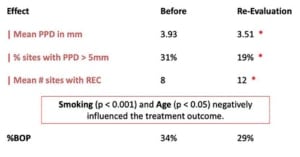
Als de niet-chirurgische parodontale therapie onvoldoende succesvol blijkt te zijn, kan in stap 3 overgegaan worden tot het uitvoeren van parodontale chirurgie. Er is in de praktijk ook onderzoek gedaan naar de 3-jaar follow-up van 891 chirurgische ingrepen bij 1835 elementen. De uitkomsten laten zien dat het effect van de behandeling zorgt voor een gemiddelde pocketdiepte reductie van 3,93 naar 3,51. Het percentage pockets > 5 mm is gereduceerd van 31% naar 19%. Als gevolg van de behandeling is de hoeveelheid elementen met een recessie toegenomen van 8% naar 12%. De BOP is gedaald van 34% naar 29%. Gemiddeld is er 2% verlies van betrokken gebitselementen opgetreden. Op basis van dit alles is de conclusie dat de behandeling succesvol is geweest.
De resultaten zijn hieronder weergegeven. Wat blijkt is dat ook hier het effect van roken een negatief effect heeft op de behandelresultaten.

Klik hier voor een vergrote versie
Stap 4: Parodontale nazorg
Nadat de actieve fase van parodontale therapie is afgerond volgt stap 4 van de behandeling. Ook voor dit onderdeel werd er een onderzoek in de praktijk uitgevoerd onder patiënten die gemiddeld 6,5 jaar in de parodontale nazorg zaten met een gemiddelde frequentie van 4 maanden. Ook uit dit onderzoek bleek dat roken een negatief effect heeft op de stabiliteit van het behandelresultaat. In een analyses van 10-jaars resultaten van patiënten die trouw elke 3-4 maanden voor nazorg kwamen bleek dat uiteindelijk nog maar 9,3% van de patiënten voor behandeling kwamen.
Deze bevinding suggereert dat mondzorgverleners een grotere inspanningen moeten leveren om de therapietrouw van patiënten te bevorderen.
Redenen voor het staken van de parodontale behandeling waren
Uit een analyse onder patiënten die de behandeling gestaakt hadden bleek dat de meest voorkomende redenen voor het staken van de parodontale behandeling waren:
- Voortzetten nazorg bij eigen tandarts/mondhygiënist
- Financiële belasting
- Geen interesse meer in behandeling
- Ziet geen noodzaak voor verdere behandeling
- Vanwege gezondheidsredenen
- Overig
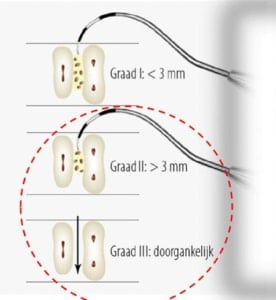 Gebistelementen met furcatie problemen hebben over het algemeen een slechtere prognose. Daarom werd in de praktijk ook het lange termijn resultaat van elementen met furcatiegraad II en III onderzocht. De resultaten laten zien dat na gemiddeld 13-jaar 67% van de elementen behouden konden blijven. Onder de molaren met furcatie II bleef 31,3% stabiel en 32,8% toonde zelf verbetering. Onder de molaren met furcatie III vertoonde slecht 18,9% stabiliteit en maar 8,9% verbeterde. Furcatie III bleek ook geassocieerd met een hoge kans op gebitsverlies. Als kantekening is het belamgrijk om te realiseren dat furcatie niet uitsluitend een parodontale oorzaak kan hebben. Ook endodontische oorzaken, zoals aanwezige laterale kanalen kunnen zorgen voor botafbraak in het furcatiegebied. Dit werd niet apart geëvalueerd.
Gebistelementen met furcatie problemen hebben over het algemeen een slechtere prognose. Daarom werd in de praktijk ook het lange termijn resultaat van elementen met furcatiegraad II en III onderzocht. De resultaten laten zien dat na gemiddeld 13-jaar 67% van de elementen behouden konden blijven. Onder de molaren met furcatie II bleef 31,3% stabiel en 32,8% toonde zelf verbetering. Onder de molaren met furcatie III vertoonde slecht 18,9% stabiliteit en maar 8,9% verbeterde. Furcatie III bleek ook geassocieerd met een hoge kans op gebitsverlies. Als kantekening is het belamgrijk om te realiseren dat furcatie niet uitsluitend een parodontale oorzaak kan hebben. Ook endodontische oorzaken, zoals aanwezige laterale kanalen kunnen zorgen voor botafbraak in het furcatiegebied. Dit werd niet apart geëvalueerd.
Effecten van roken
Roken heeft effect op de lichaamsafweer, de samenstelling van de orale microflora, de doorbloeding van de gingiva en zoals hierboven al meerder malen vermeld ook op het behandelresultaat.
Het roken van sigaretten is een factor die verband houdt met diepere parodontale pockets en een intra-orale distributie (vooral palatinaal) die wijst op een lokaal effect. Er is in de praktijk onderzoek gedaan naar rokers vs. patiënten die in het kader van de behandeling gestopt waren met roken. Enigszins teleurstellend bleek dat het aantal pockets ≤ 5mm, bloedingsneiging en verlies van gebitselementen bij evaluatie niet verschillend was tussen mensen die bleven roken en degene die gestopt waren. Ander onderzoek heeft ook laten zien dat wanneer iemand is gestopt met roken dit juist ook kan zorgen voor een toename in pocketdiepte en bloedingsneiging.
De literatuur geeft aan dat het effect van stoppen met roken in veel gevallen pas na 12 tot 24 maanden zichtbaar is. Stoppen met roken heeft dus geen direct effect op het behandelresultaat.
Uit de literatuur blijkt dat er wel minder risico is op complicaties bij chirurgie en het plaatsen van implantaten en al met al een betere respons op parodontale behandeling op de lange termijn.
Prof. dr. Fridus van der Weijden studeerde af al tandarts, promoveerde en werd benoemd tot hoogleraar ‘Preventie en Therapie van Parodontale Aandoeningen’ aan ACTA. Door zijn wetenschappelijke oeuvre verwierf hij meerdere (inter)nationale prijzen onder andere van de NVvP, het Ivoren Kruis, de IADR en de ORCA. Hij is erkent als tandarts-parodontoloog door de NVvP en tandarts-implantoloog door de NVOI. Het grootste deel van zijn carrière verdeelt hij zijn tijd tussen Paro Praktijk Utrecht, Implantologie Utrecht en de sectie Parodontologie van ACTA.
Verslag door Fabienne de Vries van de lezing van Fridus van der Weijden tijdens PARO2024 van Bureau Kalker