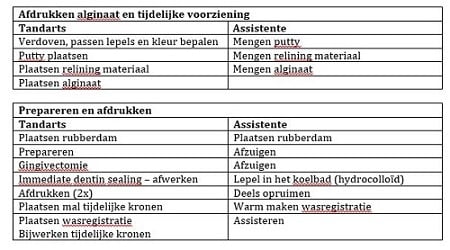
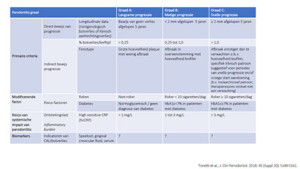
Marja van Vliet, onderzoeksmanager aan het Instituut voor Positieve Gezondheid, vertelde in haar lezing wat onder positieve gezondheid wordt verstaan en wat dit betekent voor de (zorg)praktijk.
Lang en gelukkig leven
Er is onderzoek gedaan naar mensen in gebieden waar men lang en gelukkig leeft. Wat bleek? Deze mensen hebben veel beweging, eten gezond en hebben een actief sociaal leven. Daarnaast hebben zij een doel voor ogen en hebben het idee dat ze dit echt kunnen realiseren. Familie en gezin gaan er vaak voor werk. Bovendien hebben zij de levensovertuiging deel uit te maken van een groter geheel en voelen ze zich bij de gemeenschap horen.
Status Syndroom
Hoogleraar Whitehall heeft met een cohortstudie onder Britse ambtenaren levensstijlfactoren en de verwachte levensduur in kaart gebracht. Hieruit bleek dat mensen die sociaaleconomisch lager op de ladder stonden, vaak jaren eerder ziek werden en bovendien zeven jaar korter leefden. Dit zie je ook in Nederland. Standaardfactoren zoals voeding en beweging verklaren maar voor 40% het verschil in uitkomst tussen hogere en lagere sociaaleconomische status. Het Status Syndroom noemde hij dit. Het gevoel dat je lager staat dan de ander maakt dat je je ongezonder voelt. Iemand die lager staat heeft meer stress, terwijl hij minder verantwoordelijkheden heeft. Daardoor hebben deze mensen het gevoel dat ze niet zelf keuzes kunnen maken. Ze hebben minder autonomie en minder gevoel van controle. Zij hebben minder mogelijkheden in de vorm van opleiding, sparen enzovoorts. Ook hebben zij een minder groot netwerk om op terug te vallen.
Sence of Coherence
Hoe kan het dat de een wat heftigs mee maakt en zijn leven daarna weer oppakt en een ander meer klachten blijft houden? Wat is de bron die mensen sterker maakt? Om dit te onderzoeken werden interviews gehouden met mensen die de holocaust hebben overleefd. Mensen die de draad weer oppakten hadden drie eigenschappen:
- coprehensibility: het gevoel dat ze de situatie konden begrijpen;
- manageability: het gevoel dat ze er iets aan konden doen;
- meaningfullness: het ervaren van zingeving.
Deze drie factoren heten samen Sence of Coherence. Mensen die hoog op de lijst van Sence of Coherence scoren, ontwikkelen minder vaak een chronische ziekte.
Oude definitie gezondheid
De oude definitie van gezondheid ontstond vlak na de Tweede Wereldoorlog. Deze behelsde drie factoren. Gezondheid zou de staat zijn van een compleet fysiek, sociaal en mentaal welbevinden. Dus als je ook maar een hoofdpijntje had of pijn aan je kleine teen, dan was je dus niet gezond. Is het dan wel haalbaar om compleet gezond te zijn?
Nieuwe definitie gezondheid
Machteld Huber heeft in 2011 een concept van ‘gezondheid’ in Nederland geïntroduceerd. In 2013 is een vervolgstudie het concept van ‘positieve gezondheid’ ontwikkeld. De definitie van gezondheid is hierbij voorgesteld in het vermogen om je aan te passen en je eigen regie te voeren. Gezondheid is niet meer een staat van ziek of gezond zijn. Als je stelt dat iedereen hobbels op zijn levenspad krijgt, is gezondheid de mate waarin jij in staat bent om die hobbels te nemen en in een nieuw evenwicht te komen. Dit vertrekpunt sluit mooi aan bij het overheidsbeleid, dat wil dat iedereen als een actieve burger meedoet aan de maatschappij ondanks een bepaalde beperking. Dit is echter wel het ‘ivoren-toren-denken’. Hoe kan het naar de praktijk vertaald worden?
Onderzoek
De overheid vroeg om een vervolgonderzoek om het nader uit te werken. Er is toen eerst in kaart gebracht wie er allemaal betrokken zijn:
- patiënten;
- behandelaars;
- beleidsmakers;
- verzekeraars;
- ‘public health actors’;
- burgers;
- onderzoekers.
In vijftig semigestructureerde interviews werd aan deze focusgroepen gevraagd:
- Wat vindt u van het concept van gezondheid, zowel positief als negatief? Wat zijn voor u indicatoren van gezondheid?
- Vallen deze indicatoren onder het concept of juist niet?
Als positief werd gezien dat hiermee het potentieel van iemand werd benadrukt en dat je hiermee de patiënt echt centraal zet. Het riep ook vragen op: “Maar kan iedereen het wel? Wat vraag je aan mensen? Hoe geef je dan de juiste begeleiding?”
Gezondheid is een middel
Er rolde uiteindelijk het volgende advies uit: “Neem gezondheid niet als doel op zich, maar als middel waarmee iemand ‘zijn/haar ding kan doen’.” Hij moet kunnen doen waar hij gelukkig van wordt. Als je dit in je hoofd neemt, biedt dat een heel ander perspectief hoe je aan gezondheid gaat werken.
Hoofddimensies van gezondheid
Uit de resultaten van het kwalitatief onderzoek kwam dat mensen zes hoofddimensies onder ‘gezondheid’ vonden vallen, namelijk:
- lichaamsfuncties;
- mentaal welbevinden;
- zingeving;
- kwaliteit van leven;
- sociaal-maatschappelijke participatie, ‘meedoen’;
- dagelijks functioneren.
Bijbehorende aspecten per hoofddimensie
Per hoofddimensie werden de volgende bijbehorende aspecten onderscheiden.
Lichaamsfuncties:
- je gezond voelen;
- fitheid;
- klachten en pijn;
- slapen;
- eten;
- conditie;
- bewegen.
Mentaal welzijn:
- onthouden;
- concentreren;
- communiceren;
- vrolijk zijn;
- jezelf accepteren;
- omgaan met verandering;
- gevoel van controle.
Zingeving:
- zinvol leven;
- levenslust;
- idealen willen bereiken;
- vertrouwen hebben;
- accepteren;
- dankbaarheid;
- blijven leren.
Kwaliteit van leven:
- genieten;
- gelukkig zijn;
- lekker in je vel zitten;
- balans;
- je veilig voelen;
- hoe je woont;
- rondkomen met je geld.
Sociaal-maatschappelijke participatie:
- sociale contacten;
- serieus genomen worden;
- samen leuke dingen doen;
- steun van anderen;
- erbij horen;
- zinvolle dingen doen;
- interesse in de maatschappij.
Dagelijks functioneren:
- zorgen voor jezelf;
- je grenzen kennen;
- kennis van gezondheid;
- omgaan met tijd;
- omgaan met geld;
- kunnen werken;
- hulp kunnen vragen.
Opvallende verschillen
De vraag was of hier op grotere schaal hetzelfde over werd gedacht. De stellingen werden voorgelegd aan andere mensen van diezelfde doelgroepen. Uit de uitkomsten bleek dat alle doelgroepen lichamelijk functioneren belangrijk vinden, maar niet iedereen vindt de andere onderdelen even belangrijk. Zo vinden beleidsmedewerkers en onderzoekers zingeving niet zo belangrijk, maar patiënten vinden bijna alle dimensies belangrijk. Verpleegkundigen bleken dichter bij de mening van de patiënt te zitten dan artsen.
Zicht op gezondheid niet statisch
Als je een ziekte doormaakt, dan wordt je zicht op gezondheid anders. Ook leeftijd blijkt je blik op gezondheid te veranderen. Mensen met chronische aandoening denken anders over gezondheid dan zonder chronische aandoening. Hetzelfde geldt voor ouderen versus jongeren. Het is dus niet statisch, je blik op gezondheid verandert in je leven.
Hoe zit het qua opleidingsniveau? Academisch geschoold zijn, bleek de grootste voorspeller te zijn om anders te denken over gezondheid. Laten dan nou net de mensen zijn die aan de knoppen zitten. Maar voor wie maak je nu eigenlijk het beleid?
Uiteindelijk bleek dat er brede denkers zijn (zoals de patiënten) en smalle denkers (zoals de beleidsmedewerkers). Uiteindelijk doen we het voor de patiënt, dus die is hierin centraal gesteld. Aan de beleidsmakers is duidelijk gemaakt dat zij ook breder zouden moeten denken. Eigenlijk zegt de patiënt: “Gezondheid is het hele leven.”
Wat is er nu positief aan?
Waarom wordt er gesproken over ‘positieve’ gezondheid? Het positieve is het denken over gezondheid over de hele dimensie heen. Als je op een dimensie minder scoort, dan hou je nog altijd andere dimensies over waar het wel goed mee gaat.
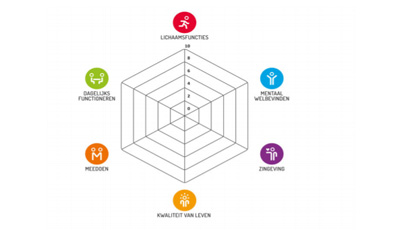
Spinnenweb als hulpmiddel
Je kunt mensen vragen wat zij, subjectief, vinden van elk van de dimensies. Om het visueel te maken is er een spinnenweb gemaakt waarin al die dimensies zijn neergezet. Er zijn assen gemaakt en je zou mensen kunnen vragen naar hun eigen beleving: “Hoe zou jij zelf scoren? Hoe ervaar je het zelf? Waar zou je een stap willen maken?” Dit kun je in het spinnenweb tot uiting laten komen. Vervolgens zou je kunnen bekijken wat je zou kunnen doen, bijvoorbeeld een sociale activiteit gaan doen. Daarna kun je monitoren of er verandering in het web is. Dit kun je laten zien en dit helpt mensen inzicht en overzicht te krijgen in hun eigen beleefde gezondheid. Het is een eerste stap om mensen te helpen om hun eigen gezondheid te verbeteren en henzelf de regie te geven. Die eigen regie is niet een kwestie van ‘zoek het maar uit’, maar de mensen de vraag stellen wat er voor hen belangrijk is. Het spinnenweb is daarbij een hulpmiddel.
De vraag achter de vraag
Enerzijds is positieve gezondheid een visie en anderzijds is het een praktisch middel om mensen stappen te laten maken. Je kunt achter de vraag achter de vraag komen. Een huisarts zette deze tool in, waardoor veel minder mensen naar het ziekenhuis hoefden. De patiënt wordt uitgenodigd om breder te denken, voorbij die klacht. Zo gingen patiënten met een heel ander beeld en andere zorgvraag de spreekkamer in. De kern van het probleem wordt zo heel snel achterhaald.
Ander netwerk
Zo kwam de huisarts er achter dat hij een heel ander netwerk nodig had, zoals het sociale domein. Professionals vanuit de gemeente, 0-lijn, 1e lijn, sport….. , daar ging hij mee samenwerken. In heel Nederland ontstaan nu dit soort positieve gezondheidsnetwerken. Daarbij is eigenlijk zorg en sociaal werk om de burger heen gaan staan.
Instituut Positieve Gezondheid
Als we vanuit dit concept nu de praktijk in willen, moet er ook een instituut zijn dat hiervoor staat. Dat werd het Instituut Positieve Gezondheid. Daar zijn ervaringen uitgewisseld en trainingen gegeven, bijvoorbeeld over hoe je professionals in je buurt vindt. Ook is er onderzoek gedaan. Uiteindelijk kwam er de volgende stip op de horizon van dit instituut. Zij willen meewerken om met elkaar de omslag te maken van ziek-gericht werken naar gezond-gericht werken. Hierin staat het leiden van een goed leven centraal. Als je mensen zo benadert, dan zal ziekte afnemen.
Visie en praktijk
Het instituut werkt zowel op het niveau van visie als van de praktijk. Op visie-niveau werken zij samen met verzekeraars. Wil je dit goed uit kunnen voeren, dan moet er ook een heel ander verzekeringsbeleid komen en een ander vergoedingssysteem. Vanuit het ministerie wordt het ook steeds meer gedragen en verandert het beleid.
Op praktisch niveau zal bij elke burger eerst het spinnenweb ingevuld moeten worden. Daarna volgt ‘het andere gesprek’ en dan vervolgens het koppelen van handelingsperspectieven.
Het spinnenweb heeft vier versies: voor een volwassene, een kind, een jongere en een eenvoudige versie. Deze zijn digitaal, maar ook op papier te krijgen.
Totale persoon
We hopen dat hiermee de professionals uitgenodigd worden om vanuit de totale persoon te denken. Waarom heeft iemand mondklachten? Is het het medische stuk en is het dan klaar of zit er wat achter? En daarbij hoort natuurlijk ook dat je achterhaalt waarom tandenpoetsen niet lukt. Daarvoor is motivational gespreksvoering nodig. Patiënten zullen echt veel tevredener met je zijn.
Overige ontwikkelingen
Er staat veel te gebeuren in de regio en er wordt daarbij veel gevraagd van de mondhygiënist en tandarts. Het interprofessioneel werken krijgt steeds meer vorm. Je zult als tandheelkundige hierbij je best moeten doen om prioriteit te krijgen. Ook gaat het de richting uit dat alleen echt effectieve zorg zal worden beloond. Zo worden de gezondheidsuitkomsten heel belangrijk (en dus ook de meetbaarheid ervan).
Marja van Vliet, PhD, van oorsprong voedings- en bewegingswetenschapper, is onderzoeksmanager aan het Instituut voor Positieve Gezondheid.
Verslag door Lieneke Steverink-Jorna, mondhygiënist, van de lezing van Marja van Vliet tijdens het NVM-congres ‘Positieve gezondheid’.